“Diện mạo của ung thư không thay đổi trong thập kỷ qua, nhưng điều thay đổi là độ chi tiết và phức tạp của thông tin mà chúng ta có được từ việc sinh thiết. Sinh thiết – hay còn gọi là lấy mẫu mô tế bào - là một trong những việc quan trọng nhất giúp bác sĩ chuyên khoa ung thư nhìn sâu được vào bên trong tế bào để lên kế hoạch điều trị. Ngày nay, các phương pháp sinh thiết đã trở nên rất tinh vi. Ví dụ, sinh thiết bằng kim nhỏ làm giảm đáng kể sự đau đớn, giảm vết sẹo và biến chứng cho bệnh nhân nhiều hơn so với dùng dao mổ để lấy mẫu mô. Nhưng chúng tôi cũng gặp khó khăn nhiều hơn trong việc xác định chính xác loại ung thư từ một mẫu nhỏ như vậy. Việc duy trì mẫu mô nhỏ để xét nghiệm thêm cũng không dễ dàng.” [Trợ lý Giáo sư Samornmas Kanngurn] cho biết, và mô tả khái quát về công việc của khoa giải phẫu bệnh tại Bệnh viện Bumrungrad.
Dẫn đường cho việc điều trị
“Công việc chính của một nhà giải phẫu bệnh học là chẩn đoán bệnh từ các mẫu mô do bệnh nhân cung cấp bằng kính hiển vi.
 Theo quy tắc thực hành trong y khoa, mọi loại mô được lấy ra từ cơ thể con người phải được gửi cho chúng tôi để kiểm tra bệnh lý, ngay cả những loại có vẻ không bị sao. Nếu một bệnh nhân bị đau bụng và nghi ngờ viêm ruột thừa, chúng tôi sẽ kiểm tra phần ruột thừa được cắt bỏ để xác nhận việc chẩn đoán
Theo quy tắc thực hành trong y khoa, mọi loại mô được lấy ra từ cơ thể con người phải được gửi cho chúng tôi để kiểm tra bệnh lý, ngay cả những loại có vẻ không bị sao. Nếu một bệnh nhân bị đau bụng và nghi ngờ viêm ruột thừa, chúng tôi sẽ kiểm tra phần ruột thừa được cắt bỏ để xác nhận việc chẩn đoán, và xem liệu có bất kỳ bệnh hoặc tình trạng nào khác không. Trong một số ít trường hợp, viêm ruột thừa có thể cùng tồn tại với ung thư ruột thừa. Một ví dụ khác là với polyp tìm thấy trong ruột già của bệnh nhân. Sự tăng trưởng mô bất thường này thường là lành tính, nhưng qua việc sinh thiết chúng tôi đã bắt gặp ung thư ruột ở giai đoạn đầu từ những mẫu như vậy. Và tất nhiên, để xác nhận bất kỳ loại ung thư nào, phải thực hiện sinh thiết.”
“Khi phát hiện sự phát triển mô bất thường, bác sĩ thường sẽ chỉ định bệnh nhân đi sinh thiết trước khi đưa ra quyết định về các bước điều trị tiếp theo. Ví dụ, một mẫu mô từ khối u vú sẽ được chiết xuất bằng kim nhỏ. Mẫu mô dài khoảng 1-2 cm và rộng không quá 2 mm sẽ được gửi đến các chuyên gia nghiên cứu bệnh học để xác định xem nó là lành tính hay ác tính. Bệnh nhân có khối u lành tính có thể chỉ cần một cuộc phẫu thuật đơn giản để cắt bỏ khối u. Nhưng một khối u ác tính, hay nói cách khác là
ung thư vú, sẽ cần phẫu thuật phức tạp hơn,
và có thể phải cắt bỏ một phần hoặc toàn bộ vú. Nếu ung thư đã lan đến các hạch bạch huyết, cũng có thể cần phải cắt bỏ chúng.”
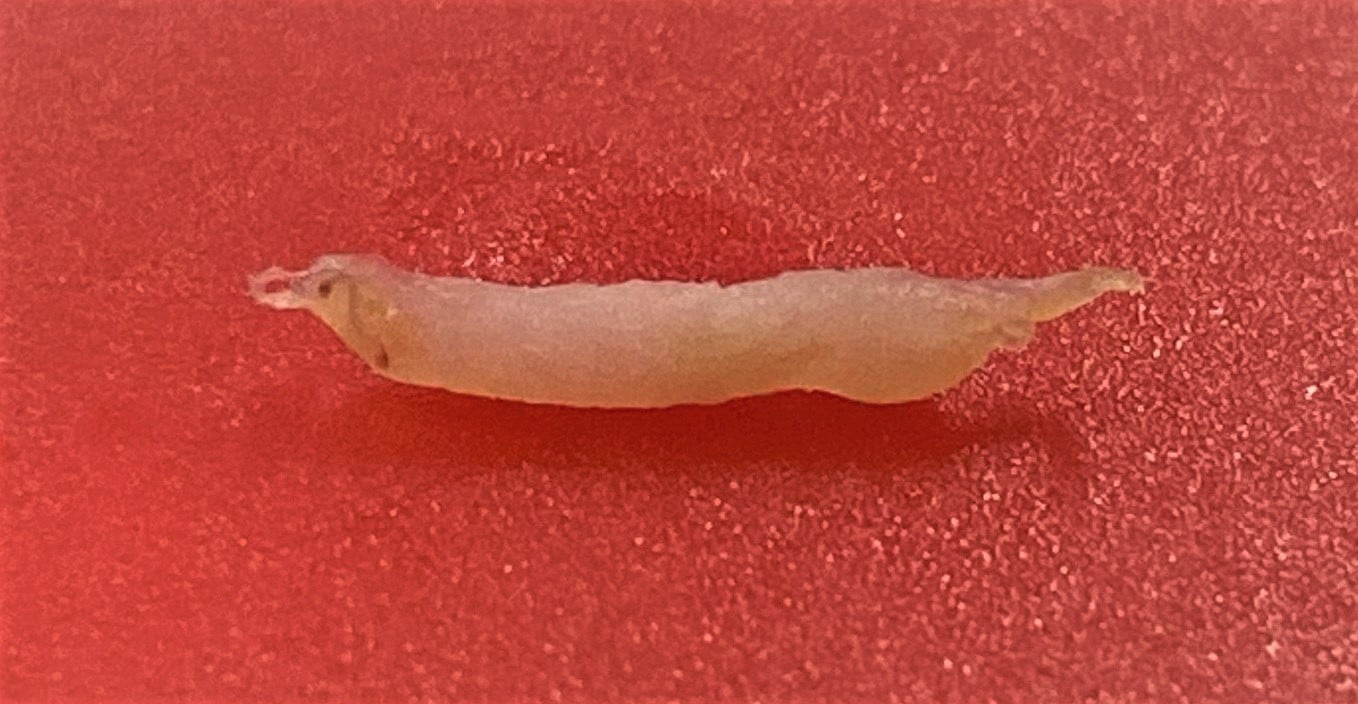
Mẫu nhỏ hơn cần chăm sóc nhiều hơn
Bác sĩ Samornmas giải thích thêm về các nguyên tắc sinh thiết để chẩn đoán và điều trị: “Các mẫu mô, dù dài đến hàng mét hay chỉ vài milimet, sẽ được xử lý cho đến khi chúng có thể đặt vừa trên các phiến kính nhỏ, chỉ dày 3 micron.
Các nhà giải phẫu bệnh học sẽ kiểm tra chúng dưới kính hiển vi để xác định bệnh lý của mô. Các mô còn lại sẽ được đưa vào một khối parafin và được lưu trữ trong ít nhất mười năm theo yêu cầu.

Nếu cần xét nghiệm thêm, chẳng hạn như hóa mô miễn dịch hoặc
lập hồ sơ gen di truyền, chúng tôi chỉ cần lấy một lát cắt khác từ mẫu mô trong khối parafin đó. Vấn đề mà chúng tôi gặp phải là các mẫu mô rất nhỏ, còn các bệnh nhân ngày nay thường cần nhiều loại xét nghiệm khác nhau, chẳng hạn như xét nghiệm phân tử cho
liệu pháp điều trị nhắm mục tiêu hoặc liệu pháp miễn dịch. Và chúng tôi cũng không muốn bắt bệnh nhân phải làm sinh thiết hết lần này đến lần khác chỉ vì chúng tôi không có đủ mô ngay từ lần đầu tiên.
Điều này đặt ra thêm một trách nhiệm cho nhà nghiên cứu bệnh học, là xác định trước cần lấy bao nhiêu mẫu mô. Việc ước tính sẽ được thực hiện cùng với các bác sĩ chuyên khoa ung thư, để giảm thiểu số lần bệnh nhân phải thực hiện sinh thiết. Trong trường hợp không chắc chắn, chúng tôi sẽ làm các xét nghiệm khẩn cấp trong quá trình sinh thiết để xác định thực sự cần bao nhiêu mô.”
Cải tiến liên tục
“Phòng thí nghiệm bệnh lý của chúng tôi là phòng thí nghiệm bệnh viện tư nhân đầu tiên ở Thái Lan được chứng nhận bởi Hội các nhà bệnh lý học Hoa Kỳ (CAP). Điều này mang lại cho đội ngũ y tế và các bệnh nhân của chúng tôi rất nhiều niềm tin vào các quy trình trong phòng thí nghiệm của chúng tôi, và hơn hết là vào kết quả xét nghiệm được đưa ra từ phòng thí nghiệm của chúng tôi. Chúng tôi luôn làm việc như một đội. Nếu có một trường hợp đặc biệt khó chẩn đoán, chúng tôi sẽ hỏi ý kiến chuyên môn của các nhà bệnh lý học khác hoặc các chuyên gia có liên quan.
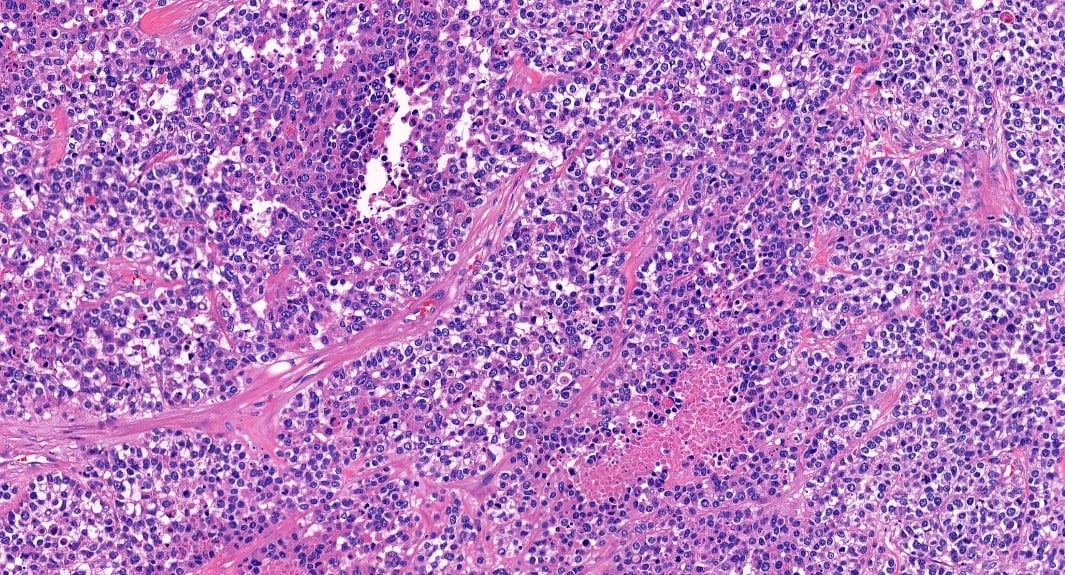
Chúng tôi cũng sử dụng công nghệ nghiên cứu bệnh lý kỹ thuật số, có thể xử lý dữ liệu và giúp chúng tôi có cái nhìn sâu sắc và cực kỳ chính xác về ung thư ở cấp độ hiển vi. Ví dụ, mô đun đếm tế bào là công cụ giúp chúng tôi nhanh chóng xác
định liệu pháp hormone nào là tốt nhất cho bệnh nhân.”
Giải đáp tâm trí tò mò
“Các nhà nghiên cứu bệnh học hiếm khi gặp trực tiếp bệnh nhân, bởi vì chúng tôi thường thực hiện công việc chẩn đoán của mình với các mẫu mô. Nhưng đôi khi các bệnh nhân có câu hỏi về kết quả xét nghiệm mà chỉ có nhà giải phẫu bệnh mới có thể trả lời. Kể từ khi tôi bắt đầu làm việc tại Bệnh viện Bumrungrad, tôi đã tiếp nhận tất cả những loại câu hỏi của bệnh nhân. Tôi đã dùng chuyên môn của mình để trả lời và giúp tâm trí họ bình tĩnh lại. Thỉnh thoảng tôi vẫn nhận được thông tin cập nhật về các bệnh nhân hiện tại và bệnh nhân cũ từ người thân của họ.”
Trải nghiệm thực tế
“Bản thân tôi đã từng là một bệnh nhân ung thư tại Trung tâm Ung thư Horizon. Sáu năm đã trôi qua, và tôi vẫn đi khám thường xuyên. Tôi làm đúng theo lời khuyên của bác sĩ và chăm chỉ uống thuốc kháng hormone.
Tôi giữ được cơ thể khỏe mạnh và nếu tôi không nói thì không ai biết là tôi đã từng bị ung thư. Tôi muốn nói với các bệnh nhân ung thư khác rằng luôn có hy vọng. Ung thư không phải là bản án tử hình. Tôi vẫn ở đây, hạnh phúc sống cuộc sống của mình sau tất cả những thứ đó. Tôi đã tận mắt chứng kiến có bao nhiêu bệnh nhân ung thư vượt qua bệnh tật, và tiếp tục sống hạnh phúc, bởi vì họ không bao giờ mất hy vọng và liên tục chiến đấu”, bác sĩ Samornmas nói và bày tỏ sự chiêm nghiệm cá nhân về sự tích cực và kiên trì.
For more information please contact:
Last modify: Tháng Năm 31, 2025